薬物療法
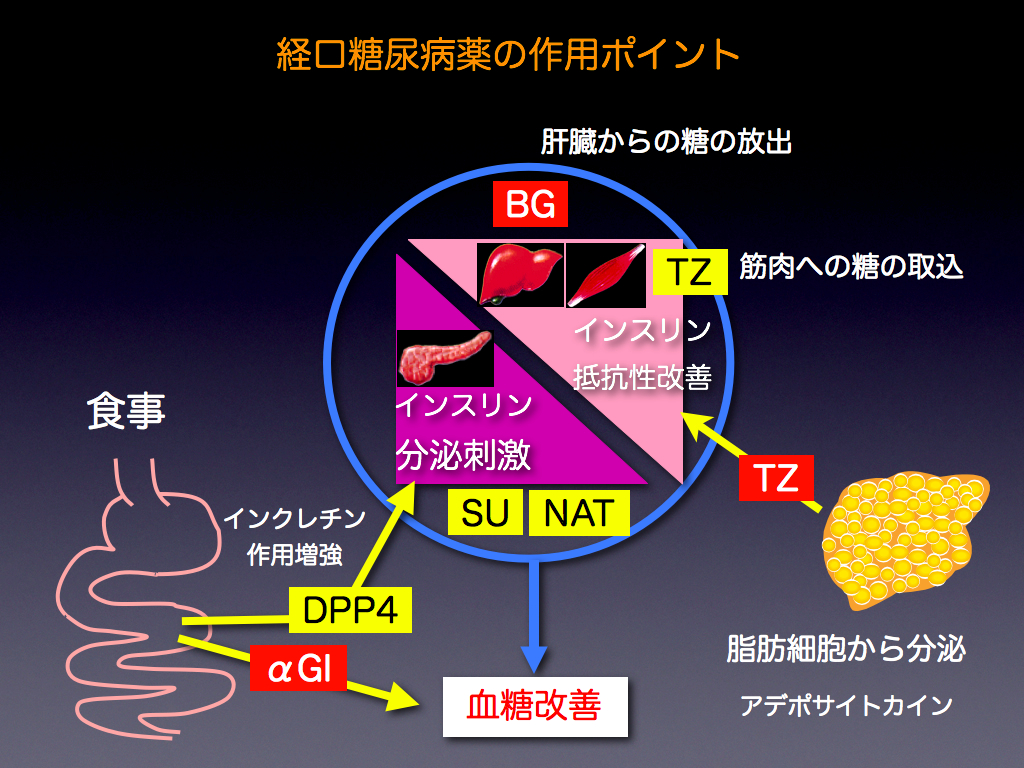
経口糖尿病薬
食事療法、運動療法だけでは血糖コントロールが不十分なときのみに用います。安易に薬に頼るのは危険です。また、食事療法、運動療法が出来ていない場合は薬の効果も得られないことが多くかえって肥満を増長する場合もあります。
現在よく用いられている薬は大きく分けて6種類あります。
・インスリン分泌刺激薬(SU剤)
・ビグアナイド薬(BG薬)
・αグルコシダーゼ阻害薬(αGI薬)
・インスリン感受性改善薬(TZ薬)
・速効型インスリン分泌刺激薬(NAT薬)
・SGLT2阻害薬
・DPP4阻害薬
1)食物中の糖質は小腸でブドウ糖に分解されてから体内(=血液中)に吸収されます
αグルコシダーゼ阻害剤
作用:糖質をブドウ糖に分解する酵素の働きを抑え、腸内での消化吸収を遅らせ、食後の高血糖を改善する薬です。
2)肝臓は血液中を運ばれてきたブドウ糖を肝臓内に蓄えたり、血液中に放出したりして血糖値を調節します。
ビグアナイド
作用:肝臓が血液中にブドウ糖を放出するのを抑えます。
3)すい臓から血糖値に従いインスリンが分泌され、ブドウ糖が体内(筋肉など)でエネルギーとして利用されるのを助けます
SU剤
作用:すい臓からのインスリン分泌を刺激します。
速効型インスリン分泌促進剤
作用:SU剤と同様ですが、素早く効果が発揮され、速やかに消失しますので食後の高血糖を改善できます
4)ブドウ糖は血流にのり全身に送られ筋肉などに取り込まれエネルギーとして利用されます。
インスリン抵抗性改善剤
作用:筋肉細胞などでインスリンの効果を高め、効率良くブドウ糖が細胞内に取り込まれるようにします。また脂肪細胞に働きインスリン抵抗性を改善するアデポネクチンを増やします。
5)食べ物が小腸内に入ってくると小腸からインクレチンというホルモン(GLP−1やGIP)が分泌され膵臓のインスリン分泌を増強させます。 これらのインクレチンはDPP4という酵素によりすぐに壊されてしまいます。
DPP4阻害薬
作用;インクレチンの分解を抑えインスリン分泌を増強します。
SGLT2阻害薬
作用;腎でのブドウ糖の再吸収を阻害することで、尿中にブドウ糖を排泄し食後血糖の上昇を抑える作用があります。
経口糖尿病薬1)スルフォニルウレア薬 SU薬
主に膵臓のインスリン分泌細胞に働きインスリン分泌を刺激する薬です。
以前は糖尿病の薬といえばこれでした。 現在、よく使われているのは商品名でオイグルコン、ダオニール、グリミクロン、古いところでラスチノン、ジメリンなどがあります。
副作用は少ないですが、医師からの処方量をこえて服用したり、薬をのんだものの食事をとらなかったり、またいつもより食事量がすくなかったり、運動量が多かった場合は、血糖値が下がりすぎ、いわゆる低血糖症状が出現することがあります。
*:食事療法ができていないのに薬を使うと肥満してしまいます。また、お年寄りにはおもわぬ低血糖が出現することがあります。
SU剤のリスト
|
一般名 |
商品名 |
世代 |
代謝排泄 |
代謝産物 |
半減期作用時間
|
1錠あたりの効力 |
| × |
グリベンクラミド |
オイグルコン
ダオニール |
2 |
肝代謝腎排泄
|
不活性 |
56~24
|
4~5 |
| ○ |
グリクラジド |
グリミクロン |
2 |
肝代謝腎排泄
|
不活性 |
5~166~24
|
3 |
| × |
トルブタミド |
ラスチノン |
1 |
肝代謝腎排泄
|
不活性 |
4~56~12
|
1 |
| × |
クロルプロパミド |
ダイアビニース |
1 |
肝代謝腎排泄
|
活性 |
3~660
|
2 |
| × |
アセトヘキサミド |
ジメリン |
1 |
肝代謝腎排泄
|
活性 |
6~810~16
|
2 |
| ○ |
グリメピリド |
アマリール |
|
|
|
|
|
1錠あたりの血糖降下作用はトルブタミド<グリクラジド<グリベンクラミドの順に強力になります。
(注)”×”のついた薬は使われなくなりました。
服用の方法:
基本的には食前30分前に服用します。軽症では朝食前に半錠位から始めます。その後、血糖値を診ながら、朝夕食前の2回にそれぞれ1錠または2錠と増やして行きます。糖尿病専門医の場合は患者さんの血糖値のパターンにより、その患者さんにあった変則的な処方となることもあります
服用の方法:
基本的には食前30分前に服用します。1日1回または2回です。
経口糖尿病薬2) αグルコシダーゼ阻害薬:
一般名:ボグリボース、アカルボース、ミグリトール
腸管におけるデンプン、蔗糖などの多糖類から単糖類へと分解をするグルコシダーゼという酵素の働きを抑制することにより糖の吸収を遅延させる薬。
商品名:グルコバイ、ベイスン、セイブル
*:おなかがはったり、とにかくおならが良く出ます。決して糖の吸収を阻害する薬ではありません、吸収のスピードを遅くするだけです。ジュースなど始めからブドウ糖などの単糖類を多く含む食品を摂取したときは効果はありません。また、本剤を服用している際に、低血糖が出現した場合は、ブドウ糖を摂取しないと低血糖が遷延する可能性があります。
服用の方法:
各食事の直前に服用します。食後しばらくして服用してもあまり効果はありません。
経口糖尿病薬3) ビグアナイド剤:
インスリン抵抗性を改善(インスリンの働きをよくする)薬で昔から使われてきましたが、肥満糖尿病患者さんが増加しているため再び注目を集めている薬です
インスリン感受性を良くする作用は以下のメカニズムによります
1 肝・筋肉での糖の分解を促進
2 肝での糖の新生を抑える
3 腸管からの糖の吸収を抑制
肝臓は、血液中で運ばれてきたブドウ糖を蓄えたり、血液中に放出したりして血糖値を調節する大切な臓器です。そこに作用するのがこの薬で、主に肝臓が血液中にブドウ糖を放出するのを抑え、筋肉での糖の利用も促進することでインスリンの働きを高めることで血糖値を改善させます。
この薬も古く40年以上使われています。肥満糖尿病に使われますが、やせ型の人でも効果があることがよくあります。体重増加の副作用はなく、低血糖も起こしません。1日朝夕2回、または朝昼夕3回の処方です。
最近、ビグアナイド薬を長く服用している人ではがんの発生が少ないという疫学調査が出ました。
腎不全や肝硬変など、腎臓や肝臓の働きが悪くなっている場合、検査で造影剤を使う場合、手術前後などでは乳酸アシドーシスという重篤な副作用が出るケースがあるので使用はできません。そういう場合をのぞけば安全で使いやすい薬です
主な薬品の商品名 メルビン、メトグルコ
経口糖尿病薬4) インスリン感受性改善剤:
一般名:ピオグリタゾン
ブドウ糖は血流に乗って全身に送られ、インスリンの作用により筋肉などに取り込まれてエネルギーとして利用されます。この薬は、筋肉細胞でインスリンの効果を高め、効率よくブドウ糖が細胞内に取り込まれるようにします。
また、脂肪細胞に働いて、インスリン抵抗性を改善するホルモンのアデポネクチンを増やします。主に内臓脂肪がたくさんたまった肥満糖尿病の人に用います。
インスリンの分泌は刺激しないので低血糖は起こしません。また中性脂肪を下げ、脂肪肝も改善するという作用もありますが、食生活の乱れがあると肥満が増強、血糖は下がったが太ってしまったということも多いので、この点には注意が必要です。通常朝1日1回の処方です。また塩分をよくとる人では浮腫(ふしゅ)がでることが多いようです。
*:この薬はインスリン抵抗性がない人、やせ型の糖尿病の方にはあまり効果がないと考えられます。 インスリン抵抗性の有無を調べる手軽な方法としては、空腹時インスリン値があります。空腹時で10U/ml以上であればインスリン抵抗性がある可能性が高いと思われます。またHOMA−Rという指数 空腹時インスリン値x空腹時血糖÷405>2.5以上でも抵抗性があると判断できます。 また、肥満している人(BMI>25)、腹囲が大きい人(男性>85cm、女性>90cm)は総じてインスリン抵抗性であることが多いと思われます。 もちろんこの薬でも食事療法、運動療法ほ必要性は変わりません。
最近、男性でこのお薬を飲んでいる人で、膀胱ガンの発生率がすこし高くなる可能性があることが報告され、注意喚起がなされました。
服用の方法:
食後に服用します。単独では空腹時に服用しても問題ありません。
商品名:アクトス
経口糖尿病薬5) 速効型インスリン分泌刺激剤
一般名:ナテグリニド、ミチグリニド
D―フェニルアラニンというアミノ酸の誘導体の一種で、従来のインスリン分泌刺激剤(SU剤)に比べ作用時間が極めて短く、食事直前に服用し、食後血糖を抑えることができます。血糖降下作用はそんなに強力ではありませんが、いままでのSU剤にくらべ低血糖が起こりにくい特徴があります。
商品名:スターシス、ファスティック、グルファスト
服用の方法:
各食事の直前に服用します。食後しばらくして服用してもあまり効果はありません。
経口糖尿病薬6) DPP4阻害薬
2009年に登場した新しい経口薬で、インクレチン作用を増強する薬剤です。
この薬剤はインクレチンホルモンを分解するDPP−4という酵素の働きをブロックすることで血液中のインクレチンの濃度を上げることで血糖降下作用を示します。
インクレチンとは静脈に直接ブドウ糖を投与するより、おなじブドウ糖の量でも経口的に負荷(つまり飲んだとき)したときにインスリン分泌が多いという現象は昔から知られていました。これは腸内に栄養(ブドウ糖など)が入ってくると小腸からインクレチンというホルモンが(GLP−1、GIP)分泌されすい臓のインスリン分泌細胞(B細胞)を刺激することが明らかになりました。 腸管に糖が入ってきた時点でインスリンを出やすくするホルモンの信号が膵臓に届き、実際に食べることにより血液中に入ってくる糖の刺激に加えてインスリン分泌を増強するわけです。 通常はこのインクレチンホルモンは血液中に存在するDPP4という酵素により速やかに(2分程度)分解されてしまいます。 糖尿病患者さんではこのインクレチン効果が低下していることが知られています。 特にGLP−1の分泌が低下しています。またGLP−1は血糖値を上昇されるすい臓から分泌されるグルカゴンというホルモンの分泌も抑える作用があり、糖尿病ではこのグルカゴンが相対的に増えていることも血糖値があがるひとつの要因です。DPP4阻害薬はGLP-1を分解を阻止することによりGLP-1の効果を増強し、食後インスリン分泌を増強、グルカゴン分泌を抑制することで血糖の上昇を抑えます。
血糖改善効果: どの薬剤もほぼ血糖を下げる効果は同じようなもので単独で使用した場合、他の糖尿病薬に追加した場合ともに平均でHbA1cは1%弱 改善します。 ただ良くなったと食事療法を怠り体重が増えると半年ぐらいでまた血糖が上がってきますので要注意です。油断大敵です
食事を食べた時だけ、血糖値が高いときだけ、インスリンが出やすくなるので単独で使用する場合は低血糖が少ないのが特徴ですが、SU薬やインスリンとの併用ではやはり低血糖に注意が必要です。 発売当初、SU薬との併用で重症の低血糖が報告され、糖尿病学会から、SU薬と併用するときはSU薬の量を減量することを考え低血糖の出現に注意を払うことといった適正使用の勧告がだされました。その後は重症低血糖の報告も減少しています。海外では膵炎が起こしやすいという報告もありましたが、未だ因果関係は明らかではなく、日本では今のころ大きな副作用は報告されていません。 もちろん新しい薬であり、長期にわたる副作用などについては今後のデータの積み重ねが必要です。
現在日本で発売されているDDP-4阻害薬は次の7種類です
一般名 (商品名)
シタグリプチン(グラクティブとジャヌビア)
ビルダグリプチン(エクア)
アログリプチン(ネシーナ)
リナグリプチン(トラゼンタ)
テネグリプチン(テネリア)
アナグリプチン(スイニー)
サクサグリプチン(オングリザ)
服用方法: エクアとスイニーは1日朝夕2回服用、その他は1日1回朝服用の薬剤で食前、食後 基本的にどちらでもOKです。
経口糖尿病薬7)SGLT-2阻害薬
SGLT−2阻害薬
SGLT(ナトリウムイオン・ブドウ糖共役輸送担体)とは、腎臓でブドウ糖を体に再吸収する役割を持っている糖輸送担体(糖の運び屋。ブドウ糖が細胞に適切に取り込まれるために働く分子)です。腎臓の働きは血液中の老廃物をろ過し尿として体の外に毒素や老廃物を捨てる役割がありますが、実は血液中のブドウ糖は、尿が作られるときに一緒にろ過されます。その量は1日180gと言われています。しかしブドウ糖だけはそのまま尿として捨てられるのではなく、そのほとんどが腎臓の尿細管でもう一度血液中に戻されます。この尿細管でのブドウ糖の再吸収を行っているのがSGLTです。 健康な状態では尿中にブドウ糖は検出されません。ところが、血糖値が高くなるとこのSGLTの再吸収する量が追いつかなくなり、尿中にブドウ糖が出てきます。糖尿病という名称は、尿にブドウ糖が検出されることに由来しています。 SGLT2阻害薬はSGLTのこの働きを阻止することで、ブドウ糖を体に再吸収させることなく、尿を通して体外へ排出させる薬剤です。 まさに逆転の発想、尿と一緒にブドウ糖を排出すれば、血液中のブドウ糖濃度が低くなるのですから、薬を使って、どんどんブドウ糖を体外に排出させようというのがこの薬のコンセプトです。これは、今までの薬剤と全く違いインスリンの作用に関係なく血糖値を下げる薬です。 SGLTには2種類ありそのうちのSGLT2の働きをだけをこの薬剤は抑えるので、実際は100%再吸収が阻害されるのではなく、2/3は再吸収され、約60gが尿に排泄されます。 60gのブドウ糖は240キロカロリーになり、500mlの清涼飲料水の糖分1本分プラスアルファ程度のカロリーです。
この薬剤でどのくらいの血糖値を改善する効果があるのか、どのような副作用があるのか、どんな糖尿病薬との組み合わせがよいのか、どんなタイプの糖尿病で効果があるのか、まだまだこれからです
治験の結果からみてみると、期待される効果と懸念される副作用は以下の通りです
期待される点
血糖改善効果: 単独でも他の糖尿病薬との併用でもHbA1cで1%近く下がるようです。
低血糖を起こさない: 単独で使用する場合は低血糖はおこさないと思います SU薬やインスリンとの併用時にはもちろん気を付ける必要があります。
体重減少効果: 特に肥満傾向にあるかたではその効果が顕著のようです。 体重減少を伴う糖尿病薬はありませんでした。 これは画期的です ただし治験に参加された先生方に聞くと治験期間が終了後体重はもとにもどったという意見が多かったようです。
懸念される副作用:
尿路感染症・性器感染症: 尿に常に糖が排泄されているので、やはり膀胱炎など尿路系の感染症が多くなります。海外での報告ではその発現率は10%以上ですが、日本のデータは2%と低いものです。 日本人は欧米人より入浴習慣があるからもしれません。 男女でみると女性に多く見られます。 また女性の場合は性器感染症もあるようです。また陰部掻痒症なども報告されています。
脱水: 尿量が増えるため脱水傾向があるようで夏には水分補給に心がけるなど注意が必要でしょう
ケトーシス:また糖が排泄されるため脂肪が燃焼、これは脂肪組織が減るという良い面がある反面 脂肪分解によりケトン体が産生、インスリンが不足した状態が重なるとケトアシドーシスなどの重篤な合併症を引き起こす可能性もあります。
筋量低下: また60gのブドウ糖が排泄されるためエネルギー不足となり、脂肪が燃焼すればいいのですが、しばしば筋肉に備蓄している筋肉を分解しアミノ酸を産生、これを肝臓でブドウ糖産生に使われる結果、筋肉量が減る可能性もあります 高齢者では特に筋肉が減少傾向にあり注意しないと行けません。
この薬のよく適応となりそうな患者さん像
中年の肥満の男性、食生活が不規則でなかなか減らすことができていない、体重が減らない男性でしょうか?
逆に処方しないほうが良い患者さん やせ型の高齢者糖尿病でしょう 脱水になりかかっても口渇など出にくいこともあり特に夏場は熱中症も最近多くなっているので要注意です
発売、または発売予定のSGLT-2阻害薬
イプラグリフロジン(スーグラ)
ダパグリフロジン (フォシーガ)
ルセオグリフロジン(ルセフィ)
トホグリグロジン (アプルウェイ・デベルザ)
カナフログリジン
糖尿病合併症予防薬
1)アルドース還元酵素阻害剤:キネダック
現在、市販されている唯一の薬です。 糖尿病性神経障害によるしびれの改善、神経伝導速度の改善は報告されています。 そのメカニズムは高血糖による細胞内のソルビトール蓄積による細胞浮腫(細胞のむくみ)を改善することにより神経細胞の機能を回復させます。
糖尿病治療における漢方薬
漢方薬の糖尿病に対する効果については、糖尿病合併症に対して西洋医学的に用いられ一定の効果を示すものがいくつか存在する。 しかしインスリン分泌不全およびインスリン抵抗性を改善し直接的に血糖コントロール状態を改善するものは見あたらないようである。
糖尿病性神経障害に対する漢方
糖尿病合併症の成因には細胞レベルの高血糖による以下の変化が重要である
1.蛋白のグリケーション
2.AGEの沈着による蛋白変性
3.PKC活性の亢進
4.ポリオール代謝経路の亢進
5.ミオ・イノシトール競合阻害による減少
6.Na/K ATPase活性の低下
7.血小板凝集能の亢進
8.線溶系の低下
特に神経障害ではポリオール代謝経路の亢進以下4、5、6が重要である。以下に示す漢方薬ではARI様の効果を示し、しびれ、頭痛など自覚症状の改善が認められる。
| |
赤血球内
ソルビトール
|
血小板凝集能
|
血小板粘着能
|
|
八味地黄丸
|
→
|
↓
|
→
|
|
牛車腎気丸
|
↓
|
→
|
↓
|
|
芍薬甘草湯
|
↓
|
↓
|
→
|
|
桂枝加尤附湯
|
↓
|
↓
|
→
|
|
疎経活血湯
|
↓
|
↓
|
→
|
|
桂枝伏苓丸
|
→
|
↓
|
→
|
糖尿病性単発性神経障害に対する牛車腎気丸の効果についての検討
対象:
NIDDM 100例 男性55例、女性45例 平均年齢62歳、64歳 糖尿病罹病期間13年、15年
治療:
食事療法単独7%、経口血糖降下剤54%、インスリン39%
糖尿病コントロール状態 HbA1c9.6%、9.4%
方法:
牛車腎気丸を7.5〜5.0g/日を36ヶ月以上投与した。
結果:
投与開始後1ヶ月目で78%の症例で自覚症状の改善が認められた
下肢脱力感72%、しびれ感67%、下肢痛65%、冷感64%、
無効例を検討してみると、下肢のほてり感、灼熱感を主訴とする症例であった。
MCV、SCV、振動覚検査など他覚所見での改善度は有意ではなかった。
現在開発中の薬
SGLT−2阻害薬
SGLT2とは、腎臓でブドウ糖を体に再吸収する役割を持っている糖輸送担体(糖の運び屋。ブドウ糖がさまざまな臓器の細胞に適切に取り込まれるために働く分子)です。この働きを阻止することで、ブドウ糖を体に再吸収させることなく、尿を通して体外へ排出させます。
これは、インスリンの作用とは関係なく、血糖値を下げる薬です。そもそも糖尿病という名称は、尿にブドウ糖が検出されることに由来しています。
血液中のブドウ糖は、腎臓の糸(し)球体(きゅうたい) (ザルのような構造)で血液中の老廃物をろ過し、尿が作られるときに一緒に濾(こ)されますが、ブドウ糖だけはそのまま尿として捨てられるのではなく、そのほとんどが腎臓のなかでもう一度血液中に戻されます。ですから、健康な状態では尿中にブドウ糖は検出されません。ところが、血糖値が高くなるとこの再吸収する量が追いつかなくなり、尿中にブドウ糖が出てきます。
ただし、逆転の発想をして、尿と一緒にブドウ糖を排出すれば、血液中のブドウ糖濃度が低くなるのですから、薬を使って、どんどんブドウ糖を体外に排出させようというのがこの薬のコンセプトです。
現在、複数のメーカーが開発中で、臨床試験も進んでおり、どのくらいの血糖値を改善する効果があるのか、どのような副作用があるのか、どんな糖尿病薬との組み合わせがよいのか、どんなタイプの糖尿病で効果があるのか、などを研究中です。
グルコキナーゼ(GCK)活性化薬
グルコキナーゼ(GCK)は、細胞内で取り込んだブドウ糖を代謝する際に中心的な役割をする酵素です。この酵素の活性を高めるのがこの薬です。
1すい臓のインスリン分泌細胞では、GCKが活性化することで糖の刺激が細胞内で伝わりやすくなりインスリン分泌量が増えること
2肝臓においては、GCKが活性化することでインスリン刺激による糖の取り込み、糖からのグリコーゲンの合成が増加します いいかえるとインスリン抵抗性が改善します。
このようにインスリンをよくだすようにして、その一方でインスリンの効きを良くするという薬です 今後の薬としての開発の進展が待たれます。
吸入式インスリン
現在鋭意開発中、専用の吸入器を使用し、霧状になったインスリンを吸入、気管支粘膜からインスリンを体内に取り込み作用する。以前は鼻粘膜から吸収されるタイプのものの開発が試みられたがとん挫しています。 しかしこの吸入インスリンプロジェクトは中止になったようです。
開発中の糖尿病合併の予防薬
アミノグアジニン
糖化最終産物(AGE)の合成阻止効果のある薬、糖尿病合併症の原因ではないかと考えられているAGEを押さえることにより合併症の予防薬としての期待が集まる薬剤。市場に出るのは早くて数年先。
PKCベータ阻害剤
糖尿病合併症の原因の一つであるPKCの活性を抑える薬剤。現在欧米で治験中である
薬の飲み方のよくある質問
Q1:薬を飲み忘れた場合
A1:食後すぐに気がついたときはその時点で飲んでください。朝食前後または朝夕食前後の薬で、朝食時に飲み忘れた場合は昼食時に服用してもかまいません。朝食を抜いた時も昼食時に服用してください。しかし1回分忘れたからといって2回分をまとめて飲まないようにしましょう。
Q2:薬の副作用は?
A2:αグルコシダーゼ阻害薬 腹部膨満、下痢、放屁など、ごくまれに肝障害
ビグナイド剤 食指不振、まれに乳酸アシドーシス
SU剤 遷延性低血糖、肥満増強
インスリン感受性改善剤 浮腫、肥満増強、心不全、骨粗鬆症、重篤な肝機能障害の可能性(アクトスでは報告なし)
DPP-4阻害薬 便秘、吐き気など消化器症状
低血糖について
Q3:低血糖とは
A3:糖尿病の薬は血糖値を正常域にまで下げるために服用するわけですがときどき血糖値が正常以下になります。これが低血糖状態です。血糖値が下がりするとこん睡をおこすこともありますが普通はその前に血糖値をあげようとアドレナリンなどのホルモンが分泌されます。 このアドレナリンによる症状がいわゆる低血糖症状です。放置していると意識がなくなるこん睡状態になります。
Q4:低血糖症状とは
A4:いらいら、動機、冷や汗、手のふるえなど
Q5:いつ低血糖が起こりやすいか?
A5:低血糖が起こりやすい時間帯は昼食前、夕食前です。
いつもより食べる量が少なかったり、いつもよりよく動いた場合、また、食事時間がいつもより遅れた場合などに起こりやすいようです。 旅行などで食事時間が不規則になる場合は必ず甘いものを用意しておきましょう。普通にしていても起こるようなら、薬を減らしていけるサインですが、自己判断で減量せずにご相談ください。
Q6:低血糖がおこったら
A6:角砂糖1個、スティックシュガー1本、キャンディ1個、缶コーヒー半分程度で十分です。 あんパンを2個や、チョコレートをまるまる1枚などと取りすぎると血糖値があがりすぎるので注意しましょう。
ただし、ベイスン、グルコバイを服用されている場合はブドウ糖そのものを飲まないと低血糖からの回復がおくれる可能性がありますので専用のブドウ糖を用意しておきましょう。
低血糖について
低血糖とは
血糖値は常に80から100ですが、これが60以下になる状態を言います。特に糖尿病の治療でインスリン注射や薬(特にすSU薬などインスリン分泌を刺激する薬を使っている場合は、低血糖に注意する必要があります。また、薬を使っていない糖尿病や予備群の人にも、症状は程度は比較的軽いながら、低血糖の症状が出ることがあります。
低血糖症状
低血糖の症状は、冷や汗、震え、イライラ感などの交感神経による症状と、脳のエネルギー不足(脳のエネルギー源は、血液中のブドウ糖のみです)による症状で、空腹感や倦怠感を覚え、ひどくなると意識がもうろうとして昏睡(こんすい)にいたります。血糖値が正常(80〜100)を下回るとインスリン拮抗ホルモンといわれるホルモンが分泌され、その結果、肝臓からブドウ糖が放出されて血糖値が上昇します。インスリン拮抗ホルモンとはすい臓から出るグルカゴン、副腎から出るアドレナリン、副腎ホルモン、下垂体から出る成長ホルモンがありますが、特に大切なのがグルカゴンとアドレナリンの2つです。実は低血糖で感じる症状の多くはこのアドレナリンにより刺激された交感神経の症状(イライラ、倦怠感など)なのです。
低血糖はなぜ起こる
・薬を服用している場合
いつもより食べる量が少ない、運動量が多い、食事時間が遅くなったなどのときに薬の効果が強く出て血糖値が下がりすぎた状態です。薬の量は個人の日頃の食事量や食事時間、運動量により決まりますので、平常よりそのリズムが狂うときに出やすく、特に、昼食前や夕食前に起こりやすくなります。 旅行などで食事時間が不規則になる場合は必ず甘いものを用意しておきましょう。
普通にしていても起こるようなら、薬を減らしていけるサインですが、自己判断で減量せずにご相談ください。
・薬を服用していない場合
糖尿病やその予備群の人はインスリンが分泌される量が少なくなっているだけでなく、分泌するタイミングにずれが生じて遅くなっています。そのためにこれを反応性低血糖と言い、食後数時間で出ることが多くあります。軽い場合はあまり症状がなくて空腹感だけの場合もあり、間食を食べてしまうことが原因であることも珍しくありません。
低血糖がおこったら
症状が現れても慌てないことです。ブドウ糖1グラムで血糖値は5ミリグラム/デシリットル上昇すると言われています。7グラムのアメ玉で35ミリグラム/デシリットルの血糖値が上昇します。低血糖だと思ってガツガツ食べると、その後は高血糖になってしまいます。できるだけ落ち着いて行動しましょう。食後の高血糖とその後の低血糖で間食をし、また血糖が上がるという山あり谷ありのように血糖が動揺するのはよくありません。
具体的には角砂糖1個、スティックシュガー1本、キャンディ1個、缶コーヒー半分程度で十分です。 あんパンを2個や、チョコレートをまるまる1枚などと取りすぎると血糖値があがりすぎるので注意しましょう。
ただし、ベイスン、グルコバイを服用されている場合はブドウ糖そのものを飲まないと低血糖からの回復がおくれる可能性がありますので専用のブドウ糖を用意しておきましょう。またメルビン、アクトスを単独で使用している場合は低血糖はおこりません
シックディルールについて
糖尿病患者さんの場合は、日頃の風邪、下痢、腹痛などちょっとした病気も油断禁物です。特に経口剤やインスリン治療中は急激にコントロールが悪化したり、場合によっては昏睡に陥ったりすることがあります。そうならないようにする工夫が「シックデイルール」です。
1)病気のときにはストレスホルモン(副腎ホルモンやアドレナリン)がたくさんでます。 これらのストレスホルモンはインスリンの働きを抑え血糖をあげる作用があります
2)下痢や発熱があると脱水になり易く血液が濃縮されます。血液が濃縮されるとその結果、血糖値もあがります。食べれないのだけの理由で経口薬やインスリンをを自己中断してしまうのはかえって危険です。以下の様な状況のときは連絡をしてください
1.まったく食事がとれない
2.下痢や嘔吐がつづく
3.高熱がつづく
4.尿検査用紙を持っている場合 尿ケトンが強陽性となる
5.尿検査用紙を持っている場合 尿糖が強陽性となる
シックディの具体的な対応の例
血糖降下剤を服用している場合
食事の摂取量
|
薬の服用量
|
全量
|
いつもの量
|
半分
|
半分に
(2錠を1錠など)
|
食事不能の場合
尿ケトン陰性
|
服薬中止
|
尿ケトン陽性
|
インスリン補給の必要性あり(受診を)
|
インスリン治療中の場合
食事の摂取量
|
注射量
|
全量
|
いつもの量
|
半分
|
1/2量
|
食事不能
|
1/3量
|
シックデイの食事について
1)糖質を主体として消化吸収のよいものを
2)水分や電解質をしっかり補給 (脱水予防)
3)味噌汁、スープ、果汁などを取る
インスリン注射薬
最近は、注射が楽なペン型のインスリンが主流です。

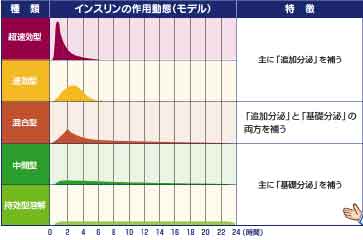
以前はブタやウシの膵臓から抽出したインスリンを使用していましたが、現在では遺伝子工学的に生産された合成ヒトインスリンが使われています。インスリンの種類は、その作用時間により分けられます。注射後速やかに効果の発現する速効型とゆっくりと半日ほど効果の持続する中間型、その両者をあらかじめ混合した2相型が代表的なものでしたが、最近はインスリンのアミノ酸配列にすこし手を加えた新しいインスリンのカテゴリーである アナログインスリンが主流になりつつあります。
(1)超速効型インスリン
ヒトインスリンのアミノ酸配列を少し入れ替えることにより今まで以上に注射してからの効果が早く出現するインスリンです。注射後5分くらいから聞き始めますので食事直前に注射をします。食事に対するインスリンの追加分泌を補うのに適しています.
商品名 ノボラピッド注、ヒューマログ、アピドラ
(2)持続溶解型インスリン
これもヒトインスリンのアミノ酸配列をすこし変更したインスリンです今までのゆっくり効く中間型インスリン以上に不用なピークがなく24時間効果が持続します インスリンの基礎分泌をおぎなうのに有用なインスリンです
商品名 ランタス レベミル トレシーバ
注射部位と注射の際の注意点
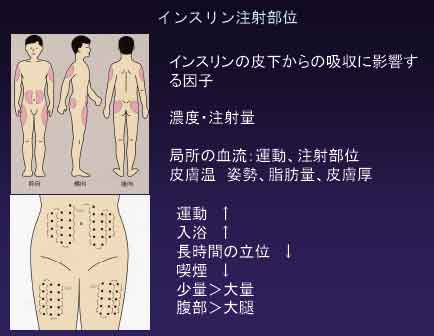
注射の仕方:普通、下の図のようにおへその周りのおなかの皮下, 大腿前面の皮下に自分でうちます。注射のハリはとても細く刺す痛みもほとんどありません。同じ部位に注射を続けると皮膚が硬くなりますので、毎日注射部位をずらしてください。大腿に注射したあと運動をすると血流が促進されインスリンの吸収が早くなり、インスリン効果が早く出現し血糖コントロールが乱れることがありますので注意しましょう。また同様の理由でインスリン注射後、すぐにはお風呂には入らないほうがいいでしょう。
インスリンの種類と注射回数
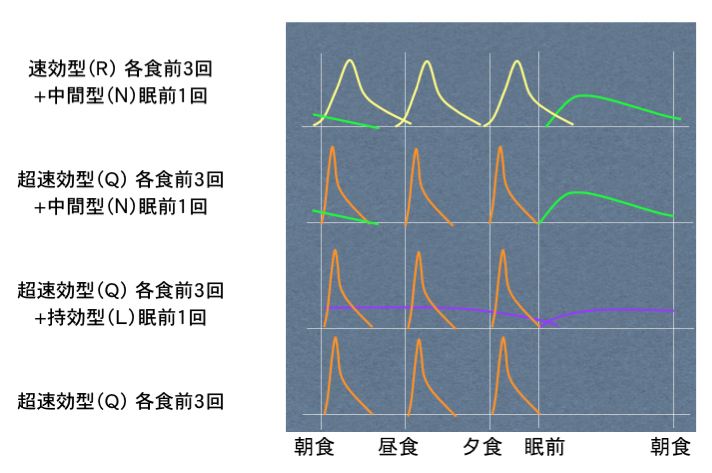
中間型(N)インスリン 朝食前1回
昔はこの打ち方からインスリン治療を始めましたが最近はあまりもちいられません
中間型(N)インスリン 朝夕食前2回
インスリン分泌能力の比較的保たれている2型糖尿病患者の方に多い打ち方です
混合型(30R、25MIX または30MIX、50MIX)インスリン 朝夕食前2回
中間型2回注射では食後の血糖値が高い場合に速効型(R)または超速効型(MIX)が25〜50%含まれた混合型をつかって食後血糖を下げるようにします 昼食後の血糖をさげるためには50MIXの各食前3回注射というのもあります
BOT療法 (持効型インスリンと経口薬を併用)
最近はインスリン治療の入り口として24時間効果の続く持効型と言われるインスリンを夜または朝に1回注射し、飲み薬と併用するBOT(経口薬と基礎インスリンとの併用)療法という方法がよく行われるようになりました。
これまではインスリンを開始するにはどうしても入院が必要でしたが、この方法では外来で開始できるという点、1日1回家で注射すればよいという点などのメリットがあります。もちろんBOT療法でも血糖改善が不十分な場合は、次のステップに進む必要があります
強化インスリン療法 各食前速効型+眠前中間型
自然のインスリン分泌をパターンいちばん近い注射方法です。インスリン分泌が廃絶したIDDM患者の方はこの注射方法が必要です。
インスリン以外の注射薬 GLP-1作動薬
食事をし、栄養素(主に糖質)が消化吸収され血液中にはいってくるとすい臓からインスリンが分泌されます。これは血管にはいってきたブドウ糖がすい臓のインスリン分泌細胞に取り込まれインスリン分泌を刺激されるわけですが、じつは栄養素が小腸までやってくると小腸の壁にあるK細胞、L細胞からインクレチンというホルモンが分泌され、これがインスリン分泌を増強するということが知られています。 ただこのインクレチン(GLP-1、GIPと呼ばれます)は血液中のDPP-4阻害薬により数分で分解されてしまいます。 糖尿病ではこのインクレチンのGLP-1の分泌が低下していることが血糖があがる1つの要因です。 このGLP-1作動薬は、これを壊れないようにしてGLP-1の効果が持続するように開発された注射薬です。
現在2種類の薬剤があり、1つはGLP-1と構造が似たアメリカドクトカゲの唾液から発見されたものでGLP-1と似た構造のホルモンと、 ヒトのGLP-1を血液中で壊れにくくなるようにアミノ酸の構造に細工を加えたものがあります。これらを1日2回、または1回注射すると、食事のときのみインスリン分泌が増強され、また肝臓から糖を放出するグルカゴンの作用を抑えて血糖値を改善することができます。低血糖を起こしにくいのが特徴で、また体重減少効果や食欲抑制効果も期待できます。
主な薬品の商品名 バイエッタ、ビクトーザ、リキスミア
インスリン治療の適応
|
糖尿病性昏睡
重度の肝障害、腎障害
重症の感染症の併発
外科手術
糖尿病合併妊娠
|
インスリンの絶対適応
|
|
|
|
|
著明な高血糖
FBS250mg/dl以上
随時血糖350mg/dl以上
尿ケトン体強陽性
SU剤無効例
|
インスリンの相対適応
|
|
|
|
|
抗GAD抗体陽性
グルカゴンテストでCRP増加
反応2.0ng/ml以下
尿中CPR排泄量
25μg/day以下
|
インスリンの相対適応
|
以前はインスリン治療はインスリン分泌が低下した場合の補充療法であると考えられていましたが、最近、インスリン分泌能力の残っているインスリン非依存型糖尿病の食後高血糖を是正する目的で速効型(R)インスリンを各3食前に注射する方法が用いられるようになってきました。
外来でインスリンを始めるにあたって
インスリン注射についてはいまだにいろいろと誤解があり、治療の開始にあたり不安や戸惑いがあるかもしれません。インスリン療法は、ひとことでいうと体内で不足しているインスリンの補充療法です。 インスリン注射を開始するというのは、必ずしもあなたが重症の糖尿病であると言うことではなく、また、ずっと打ち続けなければいけないというものでもありません。
★インスリン注射の効果:
1.高血糖が改善し糖毒性が解除される。 これによりインスリンの分泌能力の回復や筋肉・肝臓でのインスリン抵抗性が改善する
2.膵臓が休息できるのでインスリン分泌が回復する可能性がある
3.全身倦怠感などの症状が改善する
4.良好なコントロールにより糖尿病合併症の進行を阻止できる
インスリン導入のステップ
まず最初に次のことを勉強します
1.インスリン注射用のペンの使い方
2.実際の注射の仕方
3.血糖自己測定のやり方
外来でのインスリン注射は次の3つのステップに分けれます。
ステップ1 (1〜2週間) 少量のインスリンでまず注射に慣れるのが目的
ステップ2 (2〜4週間) ゆっくりインスリンを増量し高血糖の改善を目指す
ステップ3 (4週間〜 ) 注射量と回数を積極的に調節しより良い血糖コントロールを目指す
インスリン注射手技のチェックシート
1)白濁したインスリンは10回以上振ったか?
2)インスリンのゴム部を消毒したか
3)注射針はしっかりねじ込んだか
4)2単位空打ちをしたか
5)ペンのダイアルは正確にセットできたか?
6)注射部位はローテーションしているか?
7)インスリン注射部を消毒したか?
8)注射部をつまんで注入できたか?
9)注入後ひと呼吸おいてボタンを押ながら抜いたか?
10)ダイアルは0まで戻っているか?
11)注入部は揉まずに軽くおさえたか?
シックディ ルール
糖尿病患者さんの場合は、日頃の風邪、下痢、腹痛などちょっとした病気も油断禁物です。特にインスリン治療や飲み薬を飲んでおられる場合は急激にコントロールが悪化したり、場合によっては昏睡に陥ったりすることがあります。なぜ、ちょっとした病気で血糖コントロールが乱れるのでしょうか?それには次のような理由があります。
1)病気のときにはストレスホルモン(副腎ホルモンやアドレナリン)がたくさんでます。これらのストレスホルモンはインスリンの働きを抑え血糖をあげる作用があります
2)下痢や発熱があると脱水になり易く血液が濃縮されます。血液が濃縮されるとその結果、血糖値もあがります。
以上のように、食べれなくても血糖が上がる場合がり、インスリンの必要量もいつもより増加していることも多いのです。食べれないのだけの理由でインスリン注射を自己中断してしまうのはかえって危険です。以下の様な状況のときは主治医に連絡をしアドバイスをもらいましょう。
1.まったく食事がとれない
2.下痢や嘔吐がつづく
3.高熱がつづく
4.尿検査用紙を持っている場合 尿ケトンが強陽性となる
5.尿検査用紙を持っている場合 尿糖が強陽性となる
6.血糖自己測定をしている場合 BS300mg/dl以上がつづく
病気の時のインスリン注射量の目安
食事摂取量 |
注射量 |
全量 |
いつもの量 |
半分 |
1/2量 |
食事不能 |
1/3量 |
| 病気の際は食後に食事量を確認してから注射しましょう。 |
病気の時の食事について
1)糖質を主体として消化吸収のよいものを
2)水分や電解質をしっかり補給 (脱水予防)
3)味噌汁、スープ、果汁などを取る
とにかくしっかり水分をとりましょう









